腎臟腫塊(renal mass)包含腎臟發炎腫塊、良性腫瘤及惡性腫瘤。腎臟惡性腫瘤包括腎細胞癌、尿路上皮癌、淋巴癌、轉移癌、惡性肉瘤等。其中的腎細胞癌(renal cell carcinoma, RCC) 是由腎小管的上皮細胞病變衍化而成的癌症,佔成人全身所有惡性腫瘤的2-3%,是一般泌尿道癌中最致命的。大部份人常稱呼腎細胞癌為腎臟癌,並不十分精確。
發生率
腎細胞癌在任何年齡均可發生,但多發生於成年人,在40歲以後發生率逐漸增加,最常發生在50至70歲間,男性比女性多,比例約3:2。小孩的腎細胞癌約佔小孩腎臟腫瘤的2.3-6.6%,平均發生在8至9歲間,男孩與女孩比例約1:1。
發生原因
發生原因至今仍與其它癌症發生的原因一樣不完全清楚,不過有幾項危險因素已證實和腎細胞癌的發生有關,包括吸菸、肥胖、藥物濫用、部份良性腫瘤、濾過性病毒、使用女性激素、化學致癌物質、家族遺傳(Von-Hippel-Lindou)等。環境及職業場所的污染也會增加腎細胞癌發生的機會,例如皮革鞣製業所使用的化學藥劑、石棉、鎘,尤其是男性吸菸者更容易因這些污染物而導致腎細胞癌。
臨床症狀
腎細胞癌初期發展緩慢,早期可能毫無症狀,一直到腫瘤太大壓迫到其它器官或已轉移才出現症狀。近來因超音波普及,約有二分之一的早期腎細胞癌是接受超音波檢查意外發現的。當腫瘤逐漸侵犯其他部份腎組織或擴散到鄰近器官時,才會引起疼痛和血尿的症狀。因此定期健康檢查對早期發現腎細胞癌十分重要。
腎細胞癌常見的症狀為血尿(59%)、疼痛(41﹪)、腹部腫塊(45﹪)、體重減輕(28﹪)、貧血(28﹪)、發燒(7﹪)等,其中血尿、疼痛及腹部腫塊為典型的三症狀。然而會同時出現這三症狀的病人只有10%,並且在其疾病晚期才會出現。約有三成的人一經診斷為腎細胞癌,即屬晚期,已無法接受根治性切除手術。
因癌細胞的轉移,在臨床上可能引發不同的症狀。若經淋巴腺轉移到銷骨窩將會引起銷骨窩淋巴腺腫大的相關症狀;轉移到骨骼會造成疼痛或骨折;轉移到肺部則會有咳血或呼吸不順的症狀;轉移到左腎靜脈會引起精索靜脈曲張;轉移到下腔靜脈會引起雙腿水腫或下腹部靜脈血管側支循環增多。若轉移到腦部會引起神經系統障礙,如運動異常、感覺遲頓等。另外,因為癌細胞本身分泌一些毒素,可造成疲勞、發燒盜汗、食慾不振、生化檢查異常、體重減輕等症狀,叫做「副腫瘤症候群」;另也可能引發腎動靜脈廔管或腎動脈栓塞而引起高血壓。
臨床診斷
尿液及血液檢查:67%有血尿,尿液細胞檢查可發現有癌細胞。另外還有貧血、紅血球增多症、血球沉降率增高、肝功能異常,而腎功能方面可以無任何變化。
靜脈注射尿路攝影檢查:可顯示出腫瘤的位置、大小及腎臟變形程度。
腹部超音波檢查:可偵測腫瘤位置、大小,腫瘤實質變化等。
電腦斷層造影檢查:可顯示腫瘤侵犯的部位及擴散的程度,呈現腎臟內血管的走向,以及立體的相對關係,於手術前的診斷及評估幫助極大,對局部腎臟切除手術尤其重要。
核磁共振造影檢查:可與電腦斷層相互對照,以進一步確認疾病發展的情形,作為治療時的參考。
動脈血管攝影:目前常應用於腎動脈血管栓塞。對於腫瘤侵犯範圍過大,無法手術的腫瘤,用以控制腎臟出血;或是在手術前實施血管栓塞,減少手術中出血量。
細針穿刺切片檢查:提供手術前的組織病理報告,確認是否為惡性腫瘤;但是癌細胞有可能沿針穿刺路徑轉移,故較少被採用。
同位素骨骼掃描:可顯示是否有骨骼轉移,及評估骨骼轉移的變化。
臨床分期
腎細胞癌由腎臟皮質內往外生長,逐漸穿透腎莢膜至外圍脂肪層及鄰近的器官及組織,可經淋巴侵犯主動脈周圍之淋巴腺,或經腎靜脈侵犯下腔靜脈,及經血流遠處轉移至腦部、肝臟、肺部、骨骼等處,造成器官機能衰退或破壞。
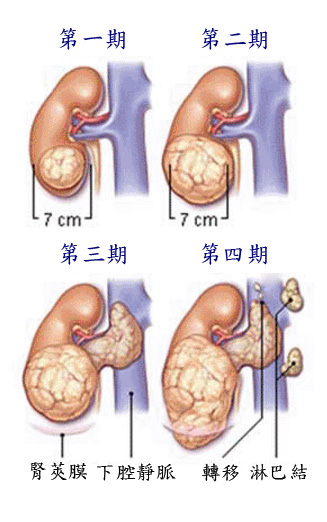
根據「美國聯合癌症分期系統」(AJCC),腎細胞癌依照:(1) T (腫瘤大小與侵犯深度範圍),(2) N (有無淋巴結侵犯及侵犯數目),(3) M (有無遠端轉移),共分為四期。
第一期: 腎細胞癌最長徑小於或等於7公分,且局限於單一腎臟內部 (T1N0M0)。
第二期:腎細胞癌最長徑大於7公分,且局限於單一腎臟內部 (T2N0M0)。
第三期:
(1) 腎細胞癌雖仍在單一腎臟內部,但已有局部淋巴結轉移(T1-2N1M0),並無其他遠處轉移。
(2) 腎細胞癌已明顯侵犯鄰近大靜脈血管(腎靜脈、下腔大靜脈等),或已侵入腎臟周圍組織,但未侵犯鄰近腎上腺,仍局限在腎周圍結締組織筋膜(Gerota’s fascia)內,不論有無淋巴結轉移 (T3N0-1M0),但無其他遠處轉移。
第四期:
(1) 腎細胞癌已穿透腎周圍的結締組織筋膜(Gerota筋膜之外) (T4N0-1M0)。
(2) 腎細胞癌已有其他遠處器官轉移(如:肺臟等轉移)(指T0-4N0-1M1)。
治療方式
早期局部性的腎細胞癌最好的治療方法是根除性腎臟切除手術,術後的五年存活率可達80%。傳統的切除部位包括整個腎臟及腎臟上的腫瘤、一段輸尿管、腎上腺及包圍著腎臟之脂肪及筋膜。近年來對於較小的腎臟腫瘤或位於腎臟邊緣的腫瘤,可考慮改採部份腎臟切除手術,只切除帶有腫瘤部份的腎臟組織,不需切除整個腎臟,可留較多的腎臟功能。近年來,愈來愈多的手術是經由腹腔鏡微創手術方式進行,術後復原更快速,傷口更美觀。對於已有其他部位轉移的病患,部分患者在接受全身性治療前,仍有機會適用原發腫瘤及轉移腫瘤切除手術,以減少腫瘤體積,延長存活率。
對於手術風險高、不想接受手術、或腫瘤無法只部份切除卻又想保留腎臟的病人,可以另行選擇採用腎臟腫瘤射頻燒灼手術、腎臟腫瘤冷凍治療手術、動脈栓塞或局部放射治療等局部治療方式。針對多發轉移無法手術切除,或是手術後復發無法切除的病人,即需考慮使用全身性治療(Systemic treatment),主要是第四期轉移性腎細胞癌。包括細胞激素(cytokine)及標靶治療藥物(Targeted therapy)。放射治療效果不好,目前主要用於手術後的輔助治療或是遠端轉移後的姑息療法。
注意事項
接受根治性全腎切除手術病人,手術後尤其應該特別注意腎臟保健。由於只剩下一顆腎臟,應避免高鹽等不良飲食習慣,對腎功能有影響的藥物(如:抗發炎止痛藥物等)及來路不明的中草藥等避免服用。定期追踪腎功能及檢查腫瘤有無復發,以利早期偵測早期治療。
